乳がんについて知る
乳房について
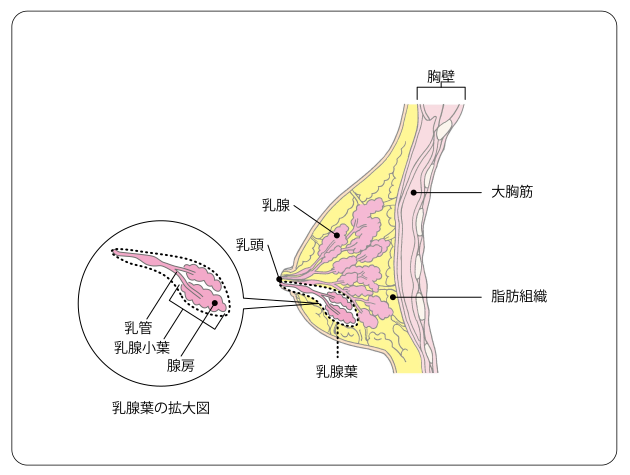
乳房は、母乳(乳汁)をつくる乳腺と、それを包む脂肪組織からなります。
乳腺は、乳頭から放射状に張り巡らされている15〜20の乳葉腺に分かれています。乳腺葉は、乳管と乳腺小葉からできています。乳腺小葉は腺房という小さい組織が集まって形づくられています(図1)。
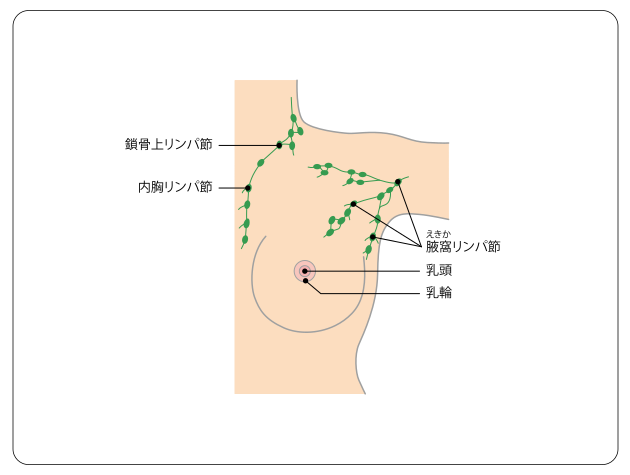
また、乳房には、多くのリンパ管が通っており、乳房の外側のリンパ節のほとんどが腋窩リンパ節(わきの下のリンパ節)に集まっています。このほかに、乳房から近いリンパ節として、乳房の内側の胸骨の隣にある内胸リンパ節と、鎖骨の上にある鎖骨上リンパ節があります(図2)。
女性の乳房では、授乳期にホルモンの作用で腺房が発達して母乳がつくられ、乳管を通して分泌されます。
乳がんとは
乳がんは乳腺の組織にできるがんで、多くは乳管から発生しますが、一部は乳腺小葉から発生します。男性にも発生することがあります。男性も、女性と同様に多くは乳管からがんが発生します。
乳がんは、乳房の周りのリンパ節や、遠くの臓器(骨、肺など)に転移することがあります。
なお、乳腺以外の乳房の組織から発生する腫瘍もあります。
症状
乳がんの主な症状は、乳房のしこりです。ほかには、乳房にえくぼやただれができる、左右の乳房の形が非対照になる、乳頭から分泌物が出る、などがあります。
乳がんは自分で見つけることのできるがんの1つです。日頃から入浴や着替えのときなどに、自分の乳房を見たり触ったりして、セルフチェックを心がけましょう。ただし、セルフチェックでは見つけられないこともあるため、定期的に乳がん検診を受けることも重要です。
乳房のしこりは、乳腺症など、乳がん以外の原因によっても発生することがあります。気になる症状がある場合は早めに乳腺専門医を受診し、早期発見につなげましょう。

乳がんの種類
乳がんは大きく非浸潤がんと浸潤がんに分けられます。非浸潤がんは、がん細胞が乳管や乳腺小葉にとどまっているがんです。浸潤がんは、乳管や乳腺小葉の周囲まで広がっているがんです。
浸潤がんの中で最も多いのは浸潤性乳管がんです。その他に特殊型がん(粘液がん、腺様嚢胞がんなど)や炎症性乳がんなどがあります。
発生要因
乳がんの発生には、女性ホルモンのエストロゲンが深く関わっていることが知られています。体内のエストロゲンが多いことや、エストロゲンを含む経口避妊薬の使用、閉経後の長期のホルモン補充療法は、乳がんを発生するリスクを高めることがわかっています。

また、初経年齢が低い、閉経年齢が高い、出産経験がない、初産年齢が高い、授乳経験がない、異型乳管過形成をはじめとする異型を伴う上皮内病変にかかったことがあることなども、乳がんの発生と関連があります。
さらに、飲酒、閉経後の肥満、運動不足といった生活習慣も乳がんを発生するリスクを高めると考えられています。

そのほかに、第一親等(自分の親または子)で乳がんになった血縁者がいることも乳がんの発生要因になります。原因としては、BRCA1、BRCA2という遺伝子の変異が知られていますが、これらの変異があるからといって必ずしも発症するとは限りません。遺伝医学などの専門家のいる施設で、遺伝カウンセリングや遺伝学的検査を行うことが勧められます。
乳がんの検査
乳がんの検査では、最初に、目で見て確認する視診と、触って確認する触診、マンモグラフィ、超音波(エコー)検査を行います。乳がんの可能性がある場合には、病変の細胞や組織を顕微鏡で調べて診断を確定します。
がんの広がり方や転移を調べるためには、CT検査、MRI検査、骨シンチグラフィ、PET検査などの画像検査を行います。
1.視診・触診
視診では、えくぼやただれの有無、乳房の形の左右の差、乳頭からの分泌物の有無を、目で見て観察します。触診では、指で乳房からわきの下を触って、しこりの有無や大きさ、硬さ、動き方などを確認します。
2.マンモグラフィ
マンモグラフィは、病変の位置や広がりを調べるために行う乳房専用のX線検査です。乳腺の重なりを少なくするために、2枚の板の間に乳房を挟んで圧迫し、薄く伸ばして撮影します(図1)。
視診・触診で発見しにくい小さな病変や、超音波検査では発見しにくい微細な石灰化(乳房の一部に微細なカルシウムが付着したもので、乳がんでみられることがあるもの)を見つけることができます。画像の性質上、高濃度乳房(乳腺の密度が高く、マンモグラフィで白く見える部分が多い状態)とされる場合では、病変が存在していても見つかりにくいことがあります。
3.超音波(エコー)検査
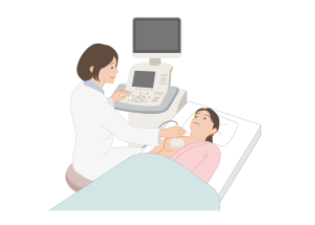
超音波検査では、乳房内の病変の有無、しこりの性状や大きさ、わきの下など周囲のリンパ節への転移の有無を調べます。乳房の表面から超音波を発生する器械(プローブといいます)をあてて、超音波の反射の様子を画像で確認します(図2)。
超音波検査では、乳腺は白く、多くの乳がんは黒く写るため、マンモグラフィで高濃度乳房とされる場合では、超音波検査の方が乳がんの発見に役立つことがあります。放射線による被ばくの心配がないため、妊娠中でも検査が可能です。
4.生検・病理検査
病変の一部を採取して顕微鏡で調べ、確定診断するための検査を病理検査といいます。
1)細胞診
細胞診では、がん細胞の有無を調べます。主に、乳頭から出る分泌物の細胞を調べる細胞診と、超音波などの画像を見ながら病変に細い針を刺して注射器で吸い出した細胞を顕微鏡で調べる細胞診(穿刺吸引細胞診)があります。多くの場合、局所麻酔の必要もなく、手で触れながら、あるいは超音波で病変を確認しながら針を刺します。
2)組織診
組織診では、局所麻酔を行い、マンモグラフィや超音波検査で確認しながら病変の一部を採取し、顕微鏡で調べます。組織診には、注射針より少し太い針を使う「針生検」と、手術で組織を取る「外科的生検」があります。
「針生検」には、ばねの力を利用して組織を採取する「コア針生検」と、吸引力も利用して組織を採取する「吸引式乳房組織生検」があります。がん細胞が含まれている場合には、がんの性質を調べ、最適な治療法の選択をしていきます。
5.CT検査・MRI検査など
手術や放射線治療などを検討するときに行う、病変の広がりや転移の有無を調べるための検査です。
CT検査はX線を使って、主に遠隔転移(骨や肺などの別の臓器に転移すること)の有無を調べます。MRI検査は磁気を使って、乳がんの広がりを調べたり、乳がんかそうでないかを判断したりするために行います。
骨シンチグラフィは、弱い放射線を放出する薬を注射して撮影することによって、がんが骨に転移しているかどうかを調べるために行うことがあります。
PET検査は、ほかの臓器への転移などについて確認するための検査です。放射性フッ素を付加したブドウ糖(FDG)を注射し、がん細胞に取り込まれるブドウ糖の分布を画像にします。CT検査やMRI検査など他の検査では診断がはっきりしない場合に使用されることがあります。
6.腫瘍マーカー検査

腫瘍マーカーとは、がんの種類によって特徴的に産生される物質で、血液検査などにより測定します。この検査だけでがんの有無を確定できるものではなく、がんがあっても腫瘍マーカーの値が上昇を示さないこともありますし、逆にがんがなくても上昇を示すこともあります。
乳がんでは、現在のところ、診断(乳がんがあるかどうかを判断すること)や、病期(がんの進行の程度)の判定ができる腫瘍マーカーはありません。ただし、再発や転移した場合には、治療の効果をみるために、腫瘍マーカーのCEAやCA15-3を調べることがあります。
出典:乳がんについて:[国立がん研究センター がん情報サービス 一般の方へ] (ganjoho.jp)
担当診療科と診療実績


