肺がんの治療
治療について
肺がんの治療法は、組織型や病期ごとの標準治療に基づいて、体の状態や年齢、本人の希望なども考慮しながら担当医と共に決めていきます。複数の治療法を併用することもあります。
非小細胞肺がんの治療
比較的早期の非小細胞肺がんの治療の中心は手術です。再発予防のため手術後に薬物療法を行うこともあります。また、体の状態、年齢、合併する他の病気などの影響で手術が難しい場合には、放射線治療を行います。比較的早期の非小細胞肺がんの治療の中心は手術です。再発予防のため手術後に薬物療法を行うこともあります。また、体の状態、年齢、合併する他の病気などの影響で手術が難しい場合には、放射線治療を行います。
がんが手術では完全に取りきることができない程度に進行している場合にも、放射線治療を行います。この場合、体の状態がよければ、放射線治療と薬物療法を同時に行うこともあります(化学放射線療法)。さらに進行した状態では、薬物療法が治療の中心になります。
小細胞肺がんの治療
小細胞肺がんの治療の中心は薬物療法です。ごく早期の場合は手術を行うこともあります。限局型の場合には、体の状態によって放射線治療を併用することもあります。
妊娠や出産について
がんの治療が、妊娠や出産に影響することがあります。将来子どもをもつことを希望している場合には、妊よう性温存治療(妊娠するための力を保つ治療)が可能かどうかを、治療開始前に担当医に相談してみましょう。
手術(外科治療)
手術は、Ⅰ期、Ⅱ期の非小細胞肺がんとⅠ期、ⅡA期の小細胞肺がんが対象で、手術によってがんを取りきることができる場合に行います。手術ができるかどうかについては、手術前の体の状態を総合的に評価して判断します。手術後の順調な回復のためにも、手術前には1か月以上の禁煙をします。
手術の方法としては、これまで、胸部の皮膚を15~20cmほど切開して、肋骨の間を開いて行う開胸手術が一般的でした。しかし近年では、腹腔鏡という細い棒状のビデオカメラを挿入し、モニターの画像を補助的に使う開胸手術や、モニターの画像だけを見ながら行う手術が広く行われています。それぞれに長所と短所があり、具体的な手術の手順は病院によって異なることもあります。
手術(外科治療)
切除する範囲によって複数の手術法があります。どの種類の手術を行うかは、組織型や病期、体の状態などによって異なります。
肺葉切除術
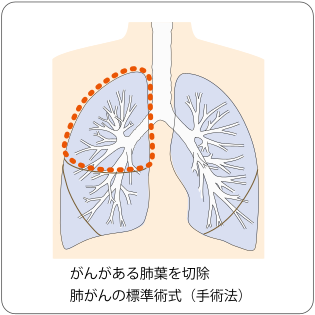
がんのある肺葉を切除する手術です。通常はリンパ節郭清(周囲のリンパ節の切除)も行います。Ⅰ期からⅡ期の非小細胞肺がんに対する標準的な手術方法です。がんが肺と隣接する胸壁や心膜に広がっているときには、一緒に切除する場合があります。
縮小手術
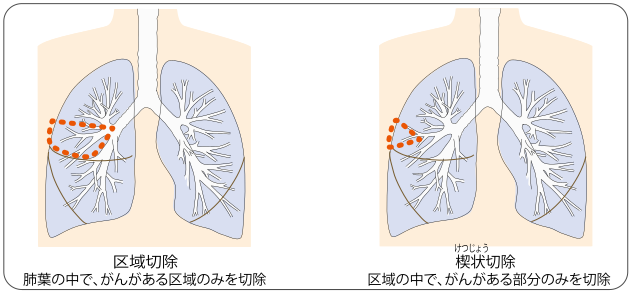
肺をできるだけ温存することを目的として、肺葉の一部分のみを切除する手術です。非小細胞肺がんのごく早期か、Ⅰ期で肺の機能などに問題があり、肺葉切除ができない場合の手術です。再発の可能性が高くなるので、可能であれば肺葉切除術を行います。
縮小手術には、がんがある区域のみを切除する区域切除(図左)と、区域の中でがんがある部分のみを切除する楔状切除(図右)があります。
片側肺全摘手術
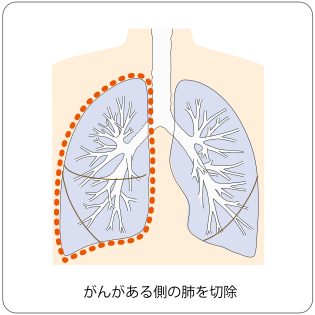
がんがある側の片肺をすべて切除する手術です。がんが肺葉を越えて広がっている場合や、大血管や気管支に及んでいる場合に必要になることがあります。がんが肺と隣接する胸壁や心膜に広がっているときには、一緒に切除する場合があります。体に大きな負担がかかるので、心臓や肺の状態や年齢なども考慮しながら、手術できるかどうかを検討します。
手術後の合併症
肺の手術を行うと、肺活量の低下や肺炎などの合併症がおきることがあります。合併症を予防するために、手術前・手術後それぞれに呼吸訓練をすることが大切です。
肺活量の低下
手術中の肺の圧迫の影響や、手術の傷あとの痛みなどのため、手術前と比べて肺活量が著しく低下することがあります。
肺炎などの肺の病気
手術後の痛みのために咳がしにくくなると、気道の中に痰などの分泌物がたまりやすくなります。これが肺炎や無気肺(肺の一部または全体に空気がなく、肺がつぶれた状態)などの肺の病気の原因になることがあります。
放射線治療
放射線治療は、高いエネルギーを持つ放射線をあててがん細胞を破壊し、がんを消滅させたり小さくしたりする治療法です。がんの治癒や進行の抑制、がんによる身体症状の緩和や延命などを目的として行います。体の状態がよく、細胞障害性抗がん薬を使用できる場合には、放射線治療と同時に使用することがあります(化学放射線療法)。
化学放射線療法では、放射線治療と細胞障害性抗がん薬を同じ時期に併用したほうが、時期を分けて連続的に行うよりも効果が高いとされていますが、急性の副作用が出る可能性も高くなります。
非小細胞肺がんの放射線治療
Ⅰ期からⅢ期で手術が難しい場合には、治癒を目標とした放射線治療を行います。Ⅱ期・Ⅲ期で体の状態がよい場合には、化学放射線療法を行います。また、Ⅰ期・Ⅱ期で医学的には手術が可能でも、患者本人が手術を希望しないときには、治癒を目標とした放射線治療を行うことがあります。
小細胞肺がんの放射線治療
小細胞肺がんでは限局型が放射線治療の対象となります。Ⅰ期で手術ができない場合や、Ⅱ期以降でも体の状態がよい場合には、化学放射線療法を行います。また、Ⅰ期またはⅡA期以外の限局型では、初回の治療によってがんが画像検査では分からないほど縮小し、体の状態も良い場合には、脳への転移による再発を予防するために脳全体に放射線を照射することがあります(予防的全脳照射)。
放射線治療の副作用
皮膚や粘膜など細胞分裂が盛んな部分は放射線の影響を受けやすく、治療後に炎症を起こすことがあります。放射線があたった部位に起こりやすく、食道の痛みや飲み込みにくさ、咳や発熱、息切れなどの症状がでることがあります。重症になることもありますので、高熱やひどい息切れがある場合には早めに医師に相談しましょう。
薬物療法
薬剤を点滴または内服で体内に取り入れ、がんの増殖を抑えたり成長を遅らせたりする治療です。体内に入った薬は全身をめぐるので、肺以外の臓器に転移している場合にも効果を期待できます(全身療法)。手術や放射線治療のような局所療法と組み合わせて、治療後の再発や転移を予防することもあります。肺がんは転移しやすいがんなので、薬物療法はとても有効な治療法です。
治療の効果は、X線検査やCT検査、気管支鏡下検査、腫瘍マーカー検査などで判定します。副作用などの理由で一次治療(がんの診断後に初めて行う薬物治療)を中止した場合や、一次治療の効果がなくなった場合でも、体の状態が良好であれば、二次治療、三次治療が行われます。その場合、前の治療ですでに使ったものとは異なる薬や組み合わせを使用します。
肺がんの薬物療法で使用する薬には、大きく分けて「細胞障害性抗がん薬」「分子標的薬」「免疫チェックポイント阻害薬」があります。どの薬を使用するかは、肺がんの組織分類や病期、体の状態などによって異なります。
細胞障害性抗がん薬は、細胞の増殖の仕組みに着目して、その仕組みの一部を邪魔することでがん細胞を攻撃する薬です。がん以外の正常に増殖している細胞も影響を受けます。
分子標的薬は、がん細胞に特徴的な分子を目印にしてがんを攻撃する薬です。がん以外の正常に増殖している細胞への影響を抑えられるのが特徴です。肺がんでは、チロシンキナーゼ阻害薬や血管新生阻害薬を使用します。がん遺伝子検査をもとに適切な薬を選びます。
免疫チェックポイント阻害薬は、免疫ががん細胞を攻撃する力を保つ薬です。免疫チェックポイント阻害薬は、分子標的薬に含めることもあります。
非小細胞肺がんの薬物療法
再発や転移を予防することを目的として、手術後に細胞障害性抗がん薬による治療を行うことがあります。Ⅱ期やⅢ期で、手術は難しいが放射線治療の効果が期待できる場合に、放射線治療を併用し、化学放射線療法を行うことがあります。
進行していて手術では取りきれない場合には、薬物療法が治療の中心になります。細胞障害性抗がん薬や分子標的薬、免疫チェックポイント阻害薬を使用します。複数の薬を組み合わせて併用することもあります。
小細胞肺がんの薬物療法
小細胞肺がんでは、主に細胞障害性抗がん薬で治療を行います。進展型では免疫チェックポイント阻害薬と併用することもあります。小細胞肺がんは転移しやすいがんですが、細胞障害性抗がん薬の効果が出やすいという特徴があります。
限局型の場合
病期がⅠからⅡA期で手術で取り切れる場合は、再発や転移を防ぐために、手術の後に細胞障害性抗がん薬を使用することがあります。手術が難しい場合は化学放射線療法を行います。体の状態によっては、細胞障害性抗がん薬のみで治療を行います。
Ⅰ期とⅡA期以外では細胞障害性抗がん薬による治療が中心となり、体の状態を考慮しながら適切な方法を選びます。状態が良い場合(PS0-2)には、放射線治療を併用した化学放射線療法を行います。PS3では薬物療法が治療の中心です。いずれの場合も、初回の治療でがんが画像検査では分からないほど縮小し、PSが良いまたは改善した場合には、予防的全脳照射を行うことがあります。
進展型の場合
進展型は主に細胞障害性抗がん薬で治療します。免疫チェックポイント阻害薬と併用することもあります。使用する薬は健康状態や年齢によって異なります。
薬物療法の副作用について
使用する薬剤の種類によって副作用は異なり、その程度も個人差があります。細胞障害性抗がん薬は新陳代謝の盛んな細胞に影響を与えやすく、脱毛や、口内炎、下痢、白血球や血小板の数が少なくなる骨髄抑制などの症状が出ることがあります。
分子標的薬や免疫チェックポイント阻害薬は、薬ごとにさまざまな副作用があらわれます。自分が受ける薬物療法について、いつどんな副作用が起こりやすいか、どう対応したらよいか、特に気をつけるべき症状は何かなど、治療が始まる前に担当医に確認しておきましょう。
免疫療法
免疫療法は、免疫の力を利用してがんを攻撃する治療法です。2020年1月現在、肺がんの治療に効果があると証明されているのは、免疫チェックポイント阻害薬を使用する治療法のみです。
出典:肺がんについて:[国立がん研究センター がん情報サービス 一般の方へ] (ganjoho.jp)
関連項目

